CKD(慢性腎臓病)
腎臓病が悪化して腎臓の働き(腎機能)が極度に低下した状態を腎不全といいます。 腎不全になると人工透析や腎臓移植が必要となります。 わが国では腎臓移植はまだ十分に普及していないため ほとんどの患者さんは人工透析を受けることになります。 人工透析を受けている患者さんはすでに25万人を越え、 透析にかかる費用は年間1兆700億円といわれています。 患者さんは毎年1万人ずつ増加しているため、2010年には30万人を突破し、 国民400人に1人が人工透析を受けることになると予想されています。
また最近の調査で軽度の腎機能障害、蛋白尿、微量アルブミン尿が心臓病による 入院や死亡の大きな危険因子であることが示されました。 「心筋梗塞や心不全の方たちの病気の予後に決定的に影響する因子は腎機能である」ことが判明したのです。
このような背景から今回は米国腎臓財団が2002年に提唱した
慢性腎臓病(chronic kidney disease,以下CKDと略します)
という新しい概念についてお話いたします。
CKDとは
- 腎機能障害を示唆する血液、尿、または画像検査(エコーやCTなど)の異常
- または
- 糸球体濾過量(GFR)が60ml/分/1.73㎡未満が3ヶ月にわたって持続する状態
と定義されています。 糸球体とは腎臓の中にぎっしりと詰まった毛細血管の集合体で、 ここで尿が濾過されるのですが、腎臓が障害されると糸球体からの老廃物の 濾過量が減って尿中に十分排泄されないため血液中に残存する老廃物が増えてきます(図1)。
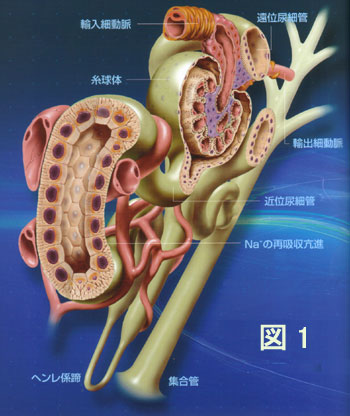
この状態が腎機能障害、あるいは腎障害といいます。 表1にCKDの病期分類を示します。 CKDの基本理念は尿異常や腎障害を早期に発見し腎臓病の発症や心臓病の悪化を予防することにあります。 かつて腎臓病は回復することはおろか進行を食い止めることさえできない不治の病とされ、 医師たちもそのように考えてきました。 しかし最近は早期であれば腎臓病は寛解でき、 場合によっては根治さえ期待できるまで進歩しました。
| 表1・慢性腎臓病(CKD)の病期分類 | |||
| 病期 stage |
重症度の説明 | 換算GFR値 (ml/min/1.73m²) |
診療計画 (Clinical action plan) |
|---|---|---|---|
| リスクの増大 (CKDには至っていない病期) |
CKDの危険因子が存在する (糖尿病、高血圧など) (≧90) |
1.CKDスクリーニング実施 (アルブミン尿など) 2.CKD危険因子の減少 |
|
| 1 | 腎障害(+) GFR正常または亢進 |
≧90 | CKDの診断と治療の開始 併発疾患の治療 CKD進展遅延の治療 CVDリスク軽減の治療 |
| 2 | 腎障害(+) GFR軽度低下 |
60-89 | CKDの進行を予測 |
| 3 | 腎障害(+) GFR中程度低下 |
30-59 | CKD合併症の治療 (貧血、血圧上昇、続発性副甲状腺機能亢進症など) |
| 4 | 腎障害(+) GFR高度低下 |
15-29 | 透析または移植の準備 |
| 5 5D |
腎不全 透析期 |
<15 透析 |
透析または移植の導入 (尿毒症の症状があれば) |
私たちが簡便に腎機能を評価するのによく用いる指標に血清クレアチニン(Cr)があります。
これは住民検診の必須項目にもなっていて一般の方にも馴染み深いものですが、
Crは年齢、性別、筋肉量や活動性によって修飾を受けることや、
CKD病期分類では病期3にならないと上昇しないなど、
腎機能の指標としてはかなり大雑把なものです。
Crが上昇し始めたとき治療を始めたのでは病期がすでに進行しているため、
できるだけその前に治療を開始する必要があります。
そこで指標として用いられるのがGFRです。
GFRはCrより腎機能を鋭敏に反映するので今後はGFRを用いて
早期の医療的介入をしようと腎臓の専門家たちは考えています。
ではGFRを指標としたときCKDの患者さんはどのくらいいるのでしょうか。
これに関しては正確なデータはありませんが住民検診データなどから推測すると、
GFRが60ml/分/1.73㎡以下の人が約2,000万人、50 ml/分/1.73㎡以下の人が約480万人とされています
。生活習慣病の代表である糖尿病患者さんが740万人といわれていますのでCKDの方の数の多さに新ためて驚かされます。
CKD治療の目的は2つです。
- 透析にならないこと
- 心血管事故を起こさないこと
末期腎不全のため人工透析となった方の5年生存率は63%、
10年生存率は40%と相当低い数字です。
そして透析患者さんの死亡原因の第一位が心血管疾患であり、
約半数の透析患者さんが心血管疾患で亡くなることはよく知られている事実です。
CKDでは糖尿病、高血圧などの心血管疾患危険因子を高率に合併します。
腎機能障害と心機能障害が並存すると両障害の進展が加速され冠状動脈粥状硬化、
心臓肥大(特に左心室の肥大)、全身の動脈硬化進展、神経体液性因子異常
(レニン-アンギオテンシン系賦活化、交感神経系亢進)などが起こり、
透析患者さんのみならず透析に入る前の患者さんも心血管疾患で死亡することが非常に多いとされています。
CKDの治療は近年著しく進歩しています。
- 厳格な降圧療法
- アンジオテンシン作用を阻害する薬の使用
- 尿蛋白を減らす治療法
などが
腎機能の悪化を強く抑制することが明らかになってきました。
具体的には
- 血糖と血圧の管理
- アンジオテンシンⅡ受容体拮抗薬(ARB)や
アンジオテンシン変換酵素(ACE)阻害薬の使用 - 高脂血症管理
- 腎性貧血改善
- 低タンパク食
です。
厚生労働省は40歳以上の全国民に健康診断を義務付け、早期から生活習慣病を予防し、 国民を疾病から守ると同時に医療費を大幅に削減しようと計画しています。 このような観点からCKDを考えるとき限られた医療費を有効に使用するにはできるだけ 早期にハイリスク患者を見つけ出すことが必要で、 今後、腎機能低下、心血管事故、死亡、入院などのリスクが高いと評価された患者さんは 集中的に予防と治療を行い、維持透析導入や心血管事故を防ぐ必要があります。 それ以外の患者さんは生活習慣の改善を徹底して指導しCKDの病期を進ませないようにしなければなりません。 また糖尿病、心血管疾患、脳卒中などのいわゆる生活習病であげられている リスクファクターとCKDのリスクファクターとでは共通するものが多いため、 今後は各疾患単位ではなく、これらの疾患を包括的に捉えて予防し治療することが必要になってくると思います。
